
A doação é um procedimento vital que envolve a retirada de órgãos ou tecidos de doadores vivos ou falecidos para serem utilizados no tratamento de receptores que enfrentam diversos problemas de saúde. Essa prática é um ato de extrema importância, pois pode literalmente salvar vidas.
O transplante é um procedimento cirúrgico onde é acrescentado o órgão ou tecido saudável proveniente de um doador, e o que está debilitado só é retirado se houver necessidade.
A doação oferece a possibilidade de obter diversos órgãos e tecidos de um único doador. Rins, fígado, coração, pulmões, pâncreas, intestino, córneas, valvas cardíacas, pele, ossos e tendões estão na lista dos que podem ser doados. Isso significa que inúmeras pessoas podem ser beneficiadas por meio de uma única pessoa.
Em muitos casos, o transplante é a única esperança de vida ou a oportunidade de um novo começo para aqueles que necessitam desse tipo de doação. Anualmente, milhares de vidas são salvas graças à esse gesto solidário.
A doação de órgãos no Brasil é regulamentada pelo Sistema Nacional de Transplantes (SNT), coordenado pelo Ministério da Saúde. Tanto para ser um doador quanto para ser um receptor, existem procedimentos e critérios específicos a serem seguidos:
Para se tornar um doador de órgãos no Brasil, é essencial manifestar essa vontade em vida. O ato de doar órgãos é sempre voluntário e sem fins lucrativos. É necessário informar a família sobre a intenção de ser um doador.
Em vida também é possível ser doador a um familiar ou pessoa que você conheça. Caso não tenha vínculo familiar, é necessário uma autorização judicial para que a doação aconteça.
Mesmo que a pessoa tenha expressado o desejo de ser doadora, a decisão final sobre a doação ocorre após o falecimento, e cabe à família autorizar o procedimento. Por isso, é fundamental conversar com a família sobre a vontade de ser doador, para que ela possa estar ciente e respeitar essa escolha no momento apropriado.
Quando uma pessoa falece e é identificada como potencial doadora de órgãos, a equipe médica realiza uma avaliação para verificar se a doação é viável. São considerados critérios médicos, como o estado dos órgãos e tecidos, a compatibilidade com possíveis receptores e outras condições necessárias para a realização do transplante.
Para ser um receptor de órgão ou tecido, a pessoa deve ter uma indicação médica específica que justifique o transplante. Isso ocorre quando o órgão ou tecido do indivíduo está comprometido por uma doença ou condição médica que não pode ser tratada de forma satisfatória com outras terapias.
Após a indicação médica, o paciente entra na lista de espera para o transplante específico que necessita. A distribuição de órgãos é feita de forma centralizada pelo Sistema Nacional de Transplantes, levando em consideração critérios como a gravidade do quadro clínico, a compatibilidade com o doador e a urgência do transplante.
Enquanto aguarda um órgão ou tecido compatível, o receptor é acompanhado regularmente pela equipe médica para monitorar seu estado de saúde e garantir que ele esteja preparado para o procedimento quando surgir a oportunidade do transplante.
A doação e transplante de órgãos são procedimentos complexos que envolvem diversos profissionais de saúde, estruturas hospitalares e ações coordenadas entre diferentes instituições de saúde. É um processo essencial para salvar vidas e melhorar a qualidade de vida de milhares de pessoas.
No Brasil, os órgãos mais doados para transplante são os rins e o fígado. Esses dois órgãos são os mais demandados e são utilizados para realizar transplantes em pacientes com doenças renais e hepáticas crônicas.
Os rins são frequentemente doados por pessoas vivas ou após o falecimento. O transplante renal é uma opção eficaz para pacientes com doença renal crônica terminal ou insuficiência renal, permitindo que eles recuperem sua função renal e melhorem significativamente sua qualidade de vida.
No caso do transplante de doador vivo, o outro rim do doador assume as funções e consegue ter uma vida normal.
O fígado também é um órgão com alta demanda para transplantes no Brasil. Pacientes com cirrose hepática, hepatite crônica ou outras condições hepáticas graves podem se beneficiar do transplante de fígado, que pode salvar suas vidas.
Outros órgãos que também são doados e transplantados no Brasil incluem coração, pulmões, pâncreas e intestino. Cada um desses órgãos desempenha funções vitais no corpo e é usado em casos específicos de doenças que afetam esses órgãos.
Além dos órgãos, também existem tecidos que são doados para transplantes no Brasil, como córneas, pele, ossos e tendões. Esses tecidos são utilizados para tratar problemas específicos em pacientes que necessitam de enxertos ou correções em diferentes partes do corpo.
No entanto, é importante ressaltar que a disponibilidade de órgãos e tecidos para transplantes ainda é um desafio no Brasil, como em muitos países. A lista de espera por um órgão pode ser longa, e a conscientização sobre a importância da doação de órgãos é essencial para aumentar a oferta e salvar mais vidas.
Assim, é fundamental que as pessoas sejam informadas e estejam dispostas a se tornarem doadores, compartilhando seus desejos com a família e tomando a decisão de ajudar a melhorar a vida de outras pessoas que aguardam por uma chance de recuperação.
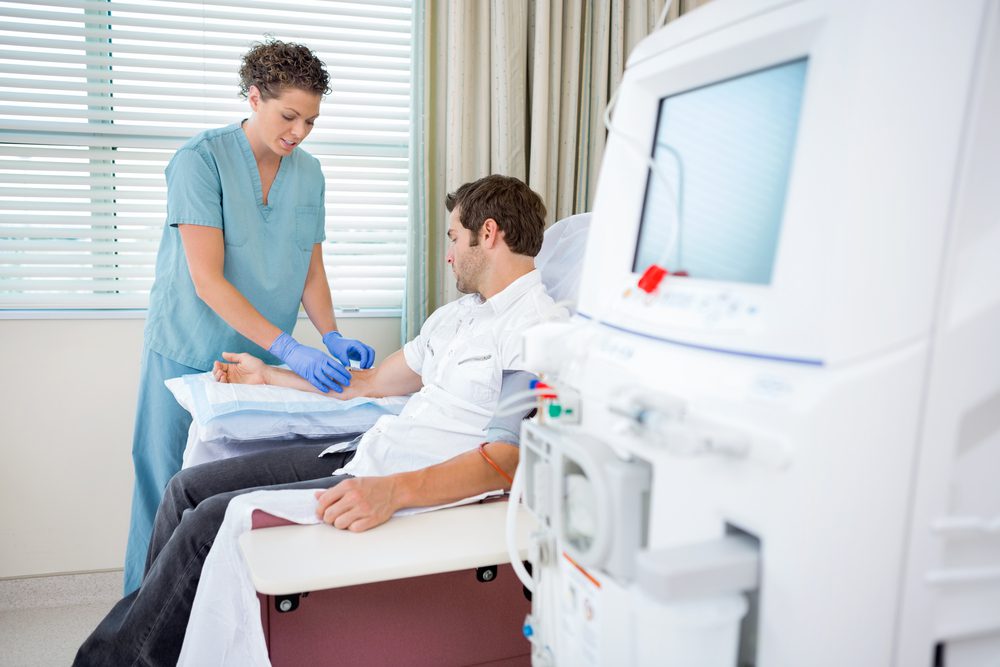
A diálise peritoneal é um tipo de tratamento utilizado para pacientes com insuficiência renal crônica no seu estágio mais avançado, ou seja, quando os rins não conseguem mais manter sua função de filtrar toxinas e remover excesso de líquidos do sangue. Nesse procedimento, o peritônio, uma membrana que reveste a cavidade abdominal, é usado como um filtro natural para purificar o sangue.
Para a realização desse tratamento, é necessário o implante de um cateter específico na cavidade abdominal, chamado cateter de Tenckhoff, através de uma pequena cirurgia. Através deste cateter, é infundido um líquido específico na cavidade abdominal ("bolsa" de diálise) que tem a capacidade de absorver toxinas do sangue e remover o excesso de líquido do organismo. Após um tempo de permanência dentro da cavidade abdominal, este líquido é removido através do mesmo cateter.
A diálise peritoneal pode ser realizada em dois métodos principais: diálise peritoneal ambulatorial contínua (DPAC) e diálise peritoneal automatizada (DPA). Vamos entender como funciona cada um desses métodos:
Diálise Peritoneal Ambulatorial Contínua (DPAC/CAPD): Neste método, o paciente realiza a diálise manualmente, infundindo e removendo o líquido na cavidade abdominal, geralmente quatro a cinco vezes por dia.
Diálise Peritoneal Automatizada (DPA): Neste método, a infusão e drenagem do líquido na cavidade abdominal se dá através de uma máquina, chamada de cicladora. Normalmente os pacientes se conectam a esta máquina antes de dormir e realizam a diálise no período noturno, estando livres para realizar suas atividades habituais durante o dia.
A escolha entre a DPAC e a DPA depende das condições clínicas do paciente e da orientação do seu médico nefrologista.
Ambos os métodos de diálise peritoneal são alternativas à hemodiálise, que é outra técnica de tratamento da insuficiência renal crônica, onde o sangue é filtrado por uma máquina fora do corpo e re-infundido no paciente.
· Avaliação do médico nefrologista: O paciente é avaliado para determinar se a diálise peritoneal é adequada para o seu caso específico.
· Inserção do cateter peritoneal: Um cateter é inserido cirurgicamente na cavidade abdominal do paciente. Esse cateter será usado para infundir a solução de diálise e drenar os resíduos.
· Treinamento: O paciente (ou um cuidador, se necessário) recebe treinamento adequado para o método escolhido (DPA X CAPD).· Monitoramento: A equipe multidisciplinar acompanha o paciente regularmente para garantir que o procedimento esteja sendo realizado corretamente e para ajustar o tratamento conforme necessário.

A nefropatia diabética é uma doença causada por danos nos pequenos vasos sanguíneos dos rins devido ao diabetes descontrolado e de longa duração. Esses danos levam à perda progressiva da capacidade de filtração dos rins, ocasionando perda de proteína na urina e acúmulo de substâncias tóxicas no sangue.
A nefropatia diabética pode acontecer tanto no diabetes tipo 1 quanto no tipo 2. Ela se desenvolve quando os níveis de açúcar ficam elevados no sangue de maneira persistente e descontrolada.
Vários fatores podem aumentar a probabilidade de um indivíduo com diabetes desenvolver essa condição. Abaixo estão alguns dos principais fatores de risco:
Controle inadequado da glicemia: O controle rigoroso dos níveis de açúcar no sangue é essencial para evitar danos aos órgãos e tecidos do corpo, incluindo os rins.
Hipertensão arterial: A combinação de diabetes e hipertensão aumenta significativamente o risco de desenvolver nefropatia diabética, uma vez que ambos os fatores exercem um impacto negativo sobre os vasos renais.
Duração do diabetes: Quanto mais tempo uma pessoa vive com diabetes, maior o risco de desenvolver complicações renais. Pacientes com diabetes de longa data têm maior probabilidade de desenvolver nefropatia diabética.
Genética e história familiar: A predisposição genética desempenha um papel importante na suscetibilidade à nefropatia diabética. Se uma pessoa tem parentes próximos com problemas renais relacionados ao diabetes, o risco pode ser maior.
Tabagismo: Fumar é um fator de risco bem estabelecido para uma série de doenças crônicas, incluindo complicações renais em pessoas com diabetes. O tabagismo pode agravar o dano renal em pacientes diabéticos, tornando-os mais propensos à nefropatia.
Dislipidemia: Níveis elevados de colesterol e triglicerídeos podem agravar os problemas renais em pacientes diabéticos. A dislipidemia pode levar ao acúmulo de placas nas paredes dos vasos sanguíneos renais, prejudicando ainda mais a função renal.
Outras condições médicas: Pessoas com histórico de doença cardiovascular, obesidade e doença ocular diabética também podem estar em maior risco de desenvolver nefropatia diabética, uma vez que essas condições estão frequentemente interligadas.
É fundamental que os pacientes com diabetes estejam cientes desses fatores de risco e trabalhem em estreita colaboração com seus profissionais de saúde para tratar sua doença de forma adequada. O controle adequado dos níveis de glicose no sangue, da pressão arterial e do estilo de vida pode ajudar a reduzir o risco de desenvolver nefropatia diabética e outras complicações graves associadas ao diabetes.
A nefropatia diabética pode progredir silenciosamente nas fases iniciais e, muitas vezes, não apresenta sintomas notáveis até que a doença esteja em estado avançado. No entanto, alguns sinais e sintomas podem surgir à medida que a doença progride:
· Aumento da proteinúria (perda de proteínas na urina);
· Edema (inchaço) nas pernas, tornozelos ou ao redor dos olhos:
· Hipertensão arterial persistente.
O tratamento da nefropatia diabética pode incluir o controle do diabetes e dos fatores de risco relacionados:
Controle da glicemia: O controle rigoroso dos níveis de açúcar no sangue é fundamental para retardar a progressão da nefropatia diabética. Isso pode ser alcançado por meio de medicação, insulina, alimentação saudável e atividade física.
Controle da pressão arterial: Manter a pressão arterial sob controle é essencial. Isso geralmente requer o uso de medicamentos anti-hipertensivos e mudanças no estilo de vida, como redução do consumo de sal e álcool, realizaçãode exercícios físicos regulares e controle de peso.
Uso de inibidores do sistema renina-angiotensina-aldosterona (IECA) ou bloqueadores dos receptores da angiotensina (BRA): Esses medicamentos têm sido comprovadamente eficazes na redução da progressão da nefropatia diabética, pois ajudam a reduzir a pressão arterial e também ajudam a reduzir a perda de proteínas na urina.
Dieta balanceada: Uma dieta adequada é essencial para o tratamento da nefropatia diabética. Isso geralmente envolve redução do consumo de sal e proteínas, além de aumento da ingestão de frutas, vegetais e alimentos integrais.
Gerenciamento de colesterol: O controle dos níveis de colesterol pode ajudar a reduzir ainda mais o risco de complicações renais.
Tratamento de complicações adicionais: O médico pode tratar outras condições médicas relacionadas, como anemia ou deficiências nutricionais, que podem surgir em pacientes com nefropatia diabética.
Diálise e transplante renal: quando a função renal está significativamente comprometida, podem ser necessários diálise ou transplante renal.
É importante ressaltar que cada paciente é único, e o tratamento específico para a nefropatia diabética deve ser determinado por um médico com base no estágio da doença, condições médicas subjacentes e outros fatores individuais. Se você ou alguém que você conhece está sofrendo de nefropatia diabética, é fundamental procurar orientação médica o mais rápido possível.
A doença renal crônica (DRC) é uma condição em que os rins gradualmente perdem a sua capacidade de funcionar adequadamente ao longo do tempo. Essa perda progressiva de função renal pode levar a complicações graves e, eventualmente, à necessidade de tratamentos como diálise ou transplante renal.
Os sintomas da doença renal crônica podem variar dependendo do estágio da doença. Nos estágios iniciais, a doença renal crônica pode ser assintomática ou apresentar sintomas leves. Conforme a doença progride, os sintomas podem se tornar mais pronunciados. De modo geral, alguns dos principais sintomas associados à doença renal crônica, são:
A fadiga é um sintoma comum da doença renal crônica devido ao acúmulo de toxinas no corpo e à redução da produção de eritropoetina, um hormônio importante para a produção de glóbulos vermelhos.
O acúmulo de fluido no corpo pode levar a inchaço nas pernas, tornozelos, pés e até mesmo nas mãos e rosto. O edema ocorre devido à incapacidade dos rins em eliminar o excesso de fluidos.
Pessoas com doença renal crônica podem experimentar alterações na frequência urinária, como urinar mais frequentemente ou em menor quantidade. A urina também pode apresentar mudanças na cor e na espuma.
A hipertensão arterial é uma complicação comum da doença renal crônica. Os rins desempenham um papel importante no controle da pressão arterial, e o mau funcionamento dos rins pode levar a um aumento na pressão sanguínea.
A diminuição da produção de eritropoetina pelos rins pode resultar em anemia, que se manifesta como fadiga, fraqueza e palidez.
À medida que os rins não conseguem filtrar adequadamente as toxinas do corpo, podem ocorrer problemas gastrintestinais, como náuseas e vômitos.
É importante lembrar que esses sintomas também podem estar associados a outras condições médicas, e apenas um médico pode realizar um diagnóstico adequado. Se você está preocupado com a função renal, é recomendável procurar orientação médica para uma avaliação adequada.
Existem vários fatores de risco que podem aumentar a probabilidade de desenvolver doença renal crônica. Alguns dos principais fatores de risco incluem:
Diabetes: o Diabetes é uma das principais causas de doença renal crônica. Níveis elevados de glicose no sangue podem causar danos aos rins ao longo do tempo.
Hipertensão arterial: a pressão arterial elevada pode danificar os rins, prejudicando sua função. Da mesma forma, a doença renal crônica também pode levar a um aumento da pressão arterial.
Histórico familiar de doença renal: ter familiares próximos com doença renal crônica aumenta o risco de desenvolver a condição.
Idade avançada: o risco de desenvolver doença renal crônica aumenta com o envelhecimento. À medida que envelhecemos, a função renal pode diminuir naturalmente.
Doenças cardiovasculares: problemas cardíacos, como doença arterial coronariana, insuficiência cardíaca e acidente vascular cerebral, estão associados a um maior risco de desenvolver doença renal crônica.
Obesidade: o excesso de peso coloca uma carga adicional nos rins, aumentando o risco de desenvolver doença renal crônica.
Tabagismo: o tabagismo tem sido associado a um maior risco de doença renal crônica, assim como a uma progressão mais rápida da doença.
Obstrução urinária: a presença de obstruções no trato urinário, como cálculos renais, tumores ou aumento da próstata, pode causar danos aos rins e aumentar o risco de doença renal crônica.
É importante notar que ter um ou mais fatores de risco não significa necessariamente que uma pessoa desenvolverá doença renal crônica.
No entanto, é útil estar ciente desses fatores e adotar medidas preventivas, como manter um estilo de vida saudável, controlar condições médicas subjacentes e realizar exames regulares para monitorar a saúde renal.
Existem várias maneiras de avaliar a função dos rins, incluindo exames de urina e exames detalhados dos rins, dependendo de cada caso. No entanto, do ponto de vista clínico, a função renal é a que está mais diretamente relacionada aos resultados clínicos.
Geralmente, todas as funções renais tendem a diminuir paralelamente à função excretora. Na prática clínica, a função excretora renal pode ser medida usando a Taxa de Filtração Glomerular (TFG). Os seguintes parâmetros são usados no diagnóstico de doença renal crônica:
De modo geral, o portador de doença renal crônica é qualquer indivíduo que, independentemente da causa, apresente uma TFG inferior a 60 ml/min/1,73m² por pelo menos três meses consecutivos.
O tratamento da doença renal crônica visa retardar a progressão da doença, controlar os sintomas e prevenir complicações. Isso pode envolver o controle de condições subjacentes, como diabetes e hipertensão arterial, através de medicamentos e mudanças no estilo de vida.
Além disso, uma dieta saudável com restrição de sal, proteínas e fósforo pode ser recomendada. Em estágios avançados, pode ser necessário recorrer a tratamentos como diálise ou transplante renal.
É importante ressaltar que o diagnóstico precoce e o tratamento adequado podem ajudar a retardar a progressão da doença renal crônica e melhorar a qualidade de vida dos pacientes. Se você suspeita de problemas renais, é recomendável procurar ajuda médica para avaliação e orientação adequadas.
Saiba Mais
Doença renal crônica: quais os sintomas e como tratar?
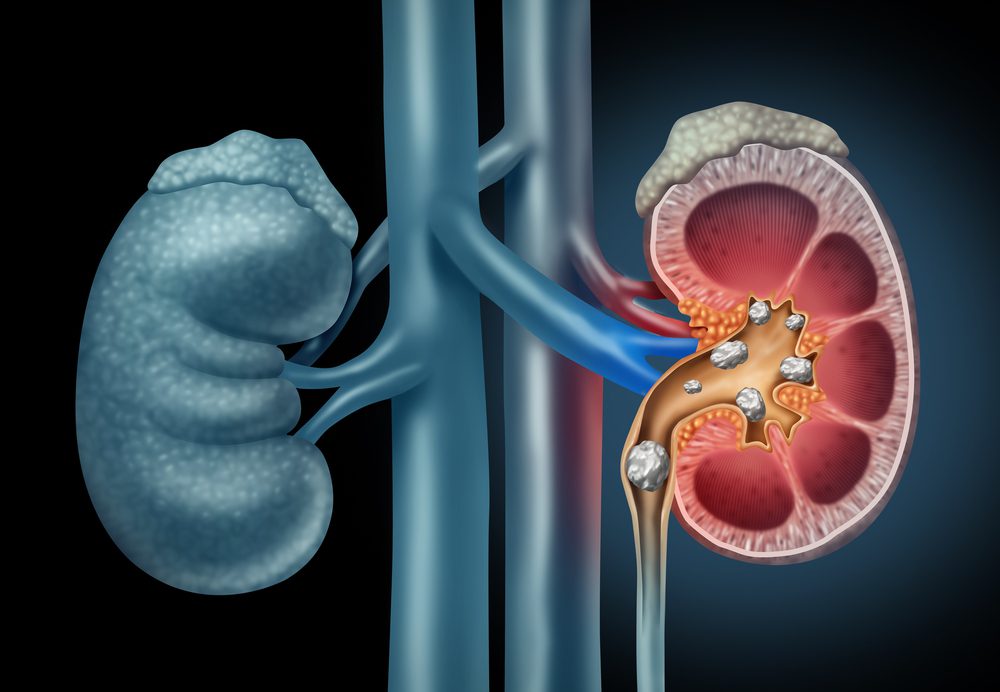
Os rins são órgãos fundamentais do corpo humano e desempenham várias funções vitais no corpo humano como filtração do sangue, regulação da pressão arterial, eliminação de substâncias tóxicas, produção de hormônios entre outras.
Esses órgãos estão localizados na região lombar, logo abaixo das costelas, um em cada lado da coluna vertebral e podem ser acometidos por diversas patologias, dentre elas, o cálculo renal, que é comumente conhecido como “pedra nos rins".
O cálculo renal, também conhecido como pedra nos rins ou litíase renal, é uma condição em que pequenas formações sólidas aparecem e podem crescer nos rins. Essas formações são compostas principalmente por substâncias como cálcio, oxalato, ácido úrico ou fosfato.
O cálculo renal é uma patologia que atinge uma grande quantidade de pessoas, por isso compreender essa condição e saber identificar os sintomas é fundamental para garantir a saúde dos seus rins, e no artigo de hoje, vamos explorar os principais aspectos relacionados ao cálculo renal e demonstrar 3 principais sintomas dessa patologia. Continue a leitura e aprenda.
O desenvolvimento de cálculos renais pode ser influenciado por diversos fatores de risco. Alguns dos principais fatores incluem:
Pessoas com histórico familiar de cálculos renais têm maior probabilidade de desenvolver a condição.
Uma dieta rica em proteínas, sódio e oxalato, bem como baixa ingestão de líquidos, pode aumentar o risco de formação de cálculos renais.
A falta de ingestão adequada de líquidos pode levar à concentração de substâncias na urina, favorecendo a formação de cálculos renais.
O excesso de peso está associado a um risco aumentado de cálculos renais, provavelmente devido a alterações metabólicas e aumento da excreção de substâncias que podem formar pedras.
Algumas condições médicas, como distúrbios metabólicos, doenças renais crônicas, hiperparatireoidismo, infecções urinárias recorrentes e certas condições intestinais, podem aumentar a suscetibilidade à formação de cálculos renais.
Alguns medicamentos, como diuréticos, antiácidos contendo cálcio e suplementos de vitamina D, podem aumentar o risco de formação de cálculos renais.
Pessoas que já tiveram cálculos renais têm maior probabilidade de desenvolvê-los novamente.
Os cálculos renais podem causar uma variedade de sintomas, que podem variar de pessoa para pessoa. Aqui estão três dos principais sintomas associados aos cálculos renais:
A dor é geralmente o sintoma mais comum e característico dos cálculos renais. A dor é frequentemente descrita como uma dor aguda e intensa na região lombar, tipo cólica, que pode irradiar para a região abdominal e virilha. A intensidade da dor pode variar de leve a forte e pode ocorrer em episódios intermitentes.
A presença de sangue na urina, conhecida como hematúria, é outro sintoma comum dos cálculos renais. A urina pode parecer rosa, vermelha ou marrom, dependendo da quantidade de sangue presente. No entanto, nem sempre é possível visualizar a presença de sangue a olho nu, sendo necessário um exame de urina para detectar a hematúria.
Além da presença de sangue, os cálculos renais também podem causar outros sintomas urinários. Isso inclui urina com odor forte, urina turva ou com aspecto anormal, necessidade frequente de urinar, sensação de urgência ao urinar e dificuldade em iniciar ou interromper o fluxo urinário.
É importante lembrar que nem todas as pessoas com cálculos renais apresentaram sintomas, especialmente se os cálculos forem pequenos, estiverem dentro dos rins ou da pelve renal e não causarem obstrução, quando eles passam pelos ureteres em direção a bexiga.
No entanto, se você suspeitar que está com cálculo renal ou tiver algum dos sintomas mencionados, é recomendado procurar um médico para avaliação e diagnóstico adequados.
O diagnóstico de cálculo renal geralmente envolve uma combinação de histórico médico, exame físico, exames de imagem e análise de urina. Algumas das principais abordagens utilizadas para diagnosticar cálculos renais são:
O médico irá realizar uma entrevista detalhada para obter informações sobre os sintomas, histórico médico pessoal e familiar, e outros fatores relevantes. Um exame físico também pode ser realizado para verificar sinais de dor abdominal ou lombar.
Um exame de urina pode ser solicitado para detectar a presença de sangue, infecção ou substâncias que possam indicar a formação de cálculos renais.
Exames como a ultrassonografia podem fornecer imagens detalhadas dos rins e do trato urinário, ajudando a identificar a presença de cálculos renais.
Atualmente, o melhor exame de imagem para diagnóstico e localização dos cálculos renais é a tomografia computadorizada de abdômen sem contraste, direcionada para avaliação do sistema urinário.
O tratamento para cálculo renal, também conhecido como pedra nos rins, varia dependendo do tamanho, localização e composição das pedras. Alguns tratamentos comuns incluem:
Beber bastante água, para quem pode, é fundamental para ajudar a eliminar as pedras menores e prevenir a formação de novas pedras. A ingestão adequada de líquidos ajuda a diluir a urina, facilitando a passagem das pedras pelos ureteres.
Medicamentos analgésicos, como ibuprofeno ou paracetamol, podem ser usados para aliviar a dor associada ao cálculo renal.
Neste procedimento, um ureteroscópio é inserido através da uretra e da bexiga até o ureter. Em seguida, as pedras são removidas ou fragmentadas com o auxílio de instrumentos especiais.
É um método não invasivo, com altas taxas de sucesso e baixíssimos riscos de complicações. Neste tratamento são emitidas ondas de alta energia através do tecido do corpo humano até atingir o cálculo e fragmentá-lo.
O paciente é posicionado na maca para que o aparelho que emite as ondas, chamado Litotritor, fique na direção dos cálculos e consiga atingi-los. O procedimento dia em média de 30 a 45 minutos.
Após os cálculos serem fragmentados, o paciente irá eliminando através da urina estes fragmentos.
Em casos de pedras maiores ou que não podem ser tratadas com os métodos acima, pode ser necessária uma cirurgia para a remoção dos cálculos renais. Existem diferentes técnicas cirúrgicas disponíveis, como a nefrolitotomia percutânea, que envolve a remoção da pedra através de uma pequena incisão nas costas.
É importante ressaltar que o tratamento pode variar de acordo com o caso específico, composição do cálculo e o diagnóstico feito por um profissional de saúde. Portanto, é fundamental consultar um médico para avaliar o melhor curso de ação no seu caso.
Saiba Mais
Cálculo Urinário / Pedra nos rins: você sabe quais são as causas?

A infecção urinária é uma infecção que afeta qualquer parte do trato urinário, incluindo rins, ureteres, bexiga e uretra. É geralmente causada por bactérias, mas também pode ser causada por outros microrganismos, como fungos ou vírus.
De modo geral, é caracterizada pela presença de um agente infeccioso na urina em quantidades superiores a 100.000 unidades formadoras de colônias bacterianas por mililitro de urina (ufc/ml).
A infecção pode ser sintomática, apresentando sintomas como dor ao urinar e aumento da frequência urinária, ou assintomática, conhecida como "bacteriúria assintomática".
Essa patologia pode afetar apenas o trato urinário baixo, sendo denominada de cistite, ou pode se estender para o trato urinário superior, causando infecção urinária alta, também conhecida como pielonefrite.
A infecção urinária é uma das principais causas de infecções na população em geral, afetando tanto homens quanto mulheres.
No entanto, as mulheres são mais vulneráveis a desenvolver essa condição, devido à menor extensão anatômica da uretra em comparação aos homens e a maior proximidade entre a vagina e o ânus.
Homens com doença prostática também podem ser afetados por esse tipo de infecção. Dada a relevância desse tema, apresentamos abaixo algumas informações importantes sobre essa condição.
Os sintomas da infecção urinária podem variar conforme o tipo e a gravidade da infecção. Os sintomas mais comuns incluem:
Em alguns casos, geralmente idosos, a infecção urinária pode causar outros sintomas, como desorientação, confusão mental, dificuldade para respirar e choque séptico. Assim, é fundamental importante buscar atendimento médico se houver suspeita de infecção urinária.
A infecção urinária é uma doença pode ser causada pela bactéria Escherichia coli (E. coli), no entanto, também pode ser desencadeada por outros microorganismos, como Klebsiella spp, Pseudomonas spp, Enterococcus spp e Enterobacter spp. Em casos mais raros, também pode ser provocada por fungos e alguns tipos de vírus.
O intestino naturalmente contém bactérias sem provocar qualquer agressão para o organismo. Porém, quando elas conseguem acessar a uretra, mediante contaminação na região genital, desencadeia essa reação infecciosa.
Geralmente afeta a uretra e a bexiga, mas pode se estender por todo o sistema urinário, atingindo os ureteres e os rins.
O diagnóstico de infecção urinária é geralmente realizado por meio de exames laboratoriais de urina. Os testes incluem o exame de urina tipo 1, que avalia a presença de leucócitos (células de defesa) e nitritos na urina, indicando a presença de infecção.
Além disso, também pode ser solicitada a cultura de urina com antibiograma, que identifica o tipo de microorganismo causador da infecção e a sensibilidade aos antibióticos, auxiliando no tratamento adequado.
Em casos mais complexos, outros exames como a ultrassonografia ou tomografia computadorizada podem ser necessários para avaliar o sistema urinário.
É importante que o diagnóstico seja feito por um médico, que poderá solicitar os exames necessários e indicar o tratamento adequado.
A infecção urinária pode ser tratada e curada. O procedimento adotado varia dependendo da gravidade de cada caso, das características do paciente, de como o quadro evolui e também do agente infeccioso que está provocando a infecção.
De modo geral, a terapia é realizada por meio da administração de antibióticos, uma vez que na maioria das vezes a infecção é provocada por uma bactéria. A substância utilizada é escolhida conforme o tipo de microorganismo.
É muito importante que o tratamento seja realizado à risca segundo as instruções do médico. Isso porque as bactérias podem desenvolver resistência à medicação, daí a importância de respeitar a dosagem, o horário e o tempo de medicação, sem substituir a fórmula.
Em casos mais específicos, quando a infecção urinária também está sendo favorecida por malformações ou outros problemas, como os cálculos renais, são associadas terapias e medidas, a fim de eliminar esse fator que está contribuindo com as infecções.
As medidas também podem ser mais específicas no caso de pacientes que apresentam quadros de repetição. Quando a infecção acontece diversas vezes ao ano pode ser necessário um tratamento de manutenção, com administração de medicamentos de uso contínuo.
A infecção urinária pode ser prevenida de diversas formas, sendo a hidratação uma das mais importantes, já que ajuda a aumentar o volume de urina e a manter o trato urinário limpo. No entanto, é importante evitar segurar a urina por muito tempo.
Outras medidas incluem urinar após as relações sexuais, manter a higiene adequada da região íntima, evitar roupas apertadas, trocar absorventes e fraldas com frequência, além de higienizar as mãos antes e após usar o banheiro. Esses cuidados ajudam a prevenir a infecção urinária e a manter a saúde do trato urinário.
O transplante renal é um procedimento médico realizado há mais de meio século no Brasil, que consiste em implantar um rim saudável em um paciente que sofre de doença renal crônica em estágio avançado.
Essa técnica é indicada quando o rim doente não pode mais ser tratado e pode ser realizada com a doação de órgãos de uma pessoa viva ou falecida.
Durante o procedimento, o novo órgão é implantado na parte inferior do abdome, mas os rins do paciente não são removidos. Isso significa que o paciente passa a ter três rins, mas apenas o rim doado funcionará normalmente.
Com o transplante, é possível trazer mais qualidade de vida para o paciente, que não precisará mais se submeter a procedimentos de diálise e poderá seguir com uma rotina diária praticamente normal.
O procedimento de transplante renal é realizado por meio de uma técnica cirúrgica que une os vasos sanguíneos do órgão ao receptor e implanta o ureter do novo rim na bexiga. Existem dois tipos de doadores: vivos e falecidos.
O doador vivo deve estar saudável e pode ser um parente próximo ou uma pessoa sem grau de parentesco com o paciente.
É necessária uma autorização judicial para que essa pessoa possa doar o órgão, já que o comércio de órgãos é ilegal no Brasil. Nesse tipo de doação, o rim costuma funcionar imediatamente após a cirurgia, e é possível agendar a cirurgia com antecedência.
Já no caso de doadores falecidos, a doação só pode ser realizada se a família autorizar o procedimento.
O doador precisa ter sofrido morte cerebral e, em geral, estar em hospitais com o corpo sendo mantido por aparelhos.
O transplante renal que é realizado a partir de um doador falecido é em pessoas que estão na lista de espera na Central de Transplantes.
Nesse tipo de doação, o rim pode levar um tempo maior para começar a funcionar (aproximadamente 2 semanas) e, por isso, pode ser necessário continuar a diálise durante esse período. Após o transplante, os resultados são semelhantes aos da doação com doador vivo.
O transplante renal é indicado para pacientes que apresentam uma doença renal crônica em estágio avançado, quando o rim já não consegue mais exercer suas funções adequadamente.
A diálise é utilizada como tratamento substitutivo, mas não recupera a função do órgão. Portanto, o transplante é recomendado para trazer uma melhor qualidade de vida para o paciente, permitindo que ele tenha mais liberdade em sua rotina diária e deixe de depender de procedimentos de diálise.
O procedimento é geralmente indicado para pacientes que já estão realizando diálise, mas também pode ser programado para a fase avançada da doença renal, desde que haja um doador vivo disponível.
As contraindicações do transplante renal são importantes a se considerar, já que o procedimento só é realizado em pacientes que são bons candidatos para o mesmo.
Antes da cirurgia, o paciente é avaliado para garantir que o procedimento possa ser feito com segurança e viabilidade, considerando as condições clínicas individuais.
Existem algumas razões pelas quais o transplante renal pode ser contra indicado, como infecções não controladas, riscos cirúrgicos, expectativa de vida reduzida, neoplasias em atividade e impossibilidades técnicas.
Além disso, o paciente sempre tem o direito de recusar o procedimento e, em casos de doenças renais reversíveis, um tratamento conservador pode ser realizado.
As contraindicações também se aplicam a pacientes que não têm um completo entendimento do procedimento ou tratamento, aqueles com doenças psiquiátricas não controladas, aqueles que não aderem ao tratamento recomendado e usuários de substâncias ilícitas.
Para pacientes idosos, é feita uma avaliação individualizada para determinar se o procedimento é seguro e benéfico para eles, levando em conta os riscos da cirurgia e a expectativa de vida.
Após o transplante renal, o paciente pode desfrutar de uma melhor qualidade de vida. Embora tenha recebido apenas um rim, este órgão é capaz de desempenhar todas as funções necessárias para manter a saúde em equilíbrio.
Assim, não há mais necessidade de fazer ajustes na dieta, especialmente na ingestão de líquidos.
As atividades diárias também não precisam mais ser limitadas, permitindo que o paciente possa voltar a estudar, trabalhar, praticar exercícios e até mesmo viajar.
No entanto, o acompanhamento médico é necessário para monitorar a saúde do paciente, e a ingestão de medicamentos imunossupressores deve ser adicionada à rotina para prevenir a rejeição do órgão transplantado.
Quando um paciente passa por um transplante renal, seu sistema imunológico identifica o novo rim como um invasor e reage atacando-o. Esse processo, conhecido como rejeição, pode levar à perda do órgão.
É por isso que é necessário que o paciente tome medicamentos imunossupressores para evitar que o sistema imunológico ataque o rim doado.
Embora alguns pacientes possam apresentar um certo grau de rejeição nas primeiras semanas após o transplante, isso pode ser revertido na maioria das vezes.
No entanto, os medicamentos imunossupressores devem ser tomados por toda a vida, pois o sistema imunológico pode atacar o rim doado a qualquer momento, mesmo após décadas.
Apesar disso, o transplante renal é o procedimento que traz maior esperança de vida e melhora significativamente a qualidade de vida dos pacientes.
Após a cirurgia, é possível voltar a ter uma rotina praticamente normal, incluindo atividades como trabalho, estudos, exercícios físicos e viagens. O acompanhamento médico é necessário, mas os pacientes podem ter uma vida plena e saudável.
A hemodiálise é uma intervenção médica usada para tratar pacientes que sofrem de insuficiência renal. Esta condição é caracterizada pela incapacidade dos rins de filtrar os resíduos e o excesso de fluidos do sangue, levando ao acúmulo de toxinas e desequilíbrios eletrolíticos no corpo.
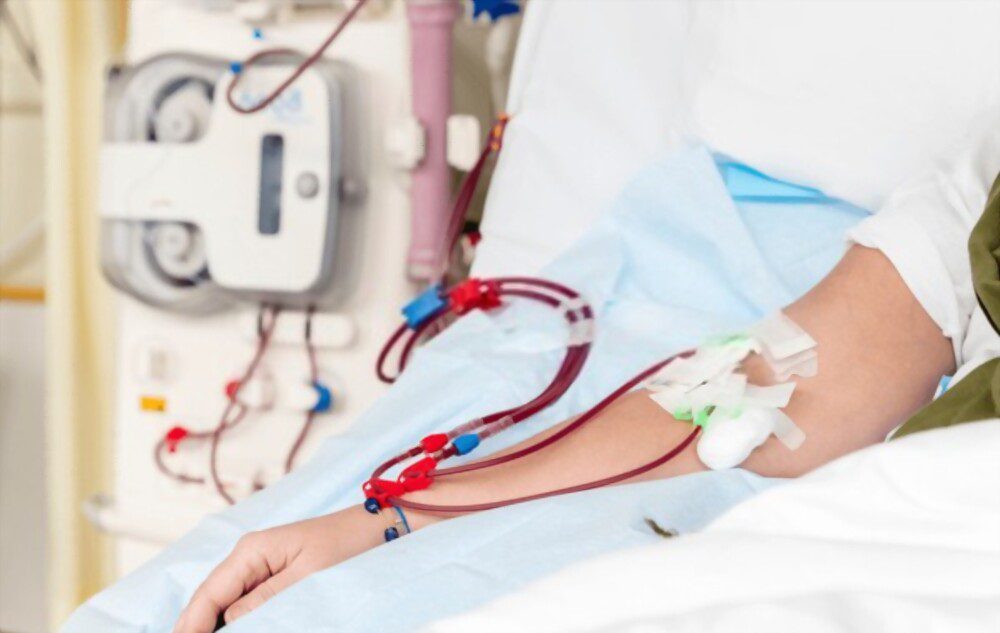
O procedimento de hemodiálise envolve o uso de uma máquina especializada para filtrar o sangue do paciente e remover essas substâncias nocivas. O sangue é gradualmente retirado do corpo do paciente, filtrado e depois retorna às veias, livre de impurezas.
As sessões de hemodiálise são adaptadas às necessidades específicas de cada paciente.
Uma fístula, que é uma conexão criada cirurgicamente entre uma artéria e uma veia, é o ponto de acesso preferencial para a hemodiálise. No entanto, um cateter de hemodiálise também pode ser usado.
Durante a hemodiálise, o excesso de fluidos, sais minerais e outros resíduos, como ureia, creatinina e potássio, são removidos do sangue para manter um equilíbrio saudável no corpo.
O procedimento é geralmente realizado em ambiente clínico ou hospitalar e não requer anestesia ou sedação.
A decisão de fazer hemodiálise é feita em colaboração com o paciente e sua família, e o plano de tratamento é ajustado de acordo com suas necessidades individuais.
Os rins são órgãos vitais que filtram os resíduos e o excesso de fluidos do sangue, ajudando a manter o equilíbrio químico do corpo. Quando a função renal é prejudicada, pode resultar em insuficiência renal aguda ou crônica.
A insuficiência renal aguda ocorre de forma repentina e geralmente é reversível, mas pode exigir hemodiálise até que os rins recuperem a função.
Por outro lado, a insuficiência renal crônica é uma condição de longo prazo que não pode ser curada, e a hemodiálise é necessária nas fases mais avançadas da doença para manter o equilíbrio adequado de substâncias no corpo.
A hemodiálise pode ser necessária enquanto o paciente espera por um transplante renal, e o plano de tratamento é adaptado às necessidades do indivíduo.
A hemodiálise é uma opção de tratamento viável para pacientes de qualquer idade, incluindo crianças e idosos, e pode ser recomendada após a falha da terapia medicamentosa em estabilizar a condição.
A hemodiálise é adaptada às necessidades de cada indivíduo, ocorrendo normalmente três vezes por semana durante aproximadamente 3 horas. Porém, a frequência e a duração podem variar segundo o caso do paciente, sendo que alguns casos requerem sessões diárias.
A confecção da fístula arteriovenosa é um procedimento cirúrgico eletivo que pode facilitar o processo de hemodiálise. Para a confecção da fístula, podem ser utilizadas as próprias veias e artérias do paciente. Em casos mais complexos podem ser utilizados materiais sintéticos que unem as artérias e veias.
No entanto, mesmo que o paciente ainda não tenha feito a fístula, ele pode realizar a hemodiálise. Nesse caso, o acesso é feito por meio de um cateter de hemodiálise.
A partir do momento que o acesso é colocado no paciente, ocorre a conexão aos equipos da máquina para que o sangue seja destinado ao equipamento que fará a hemodiálise.
Esse equipamento filtra e limpa o sangue, que será encaminhado para fora do corpo por um circuito extracorpóreo até chegar ao aparelho de diálise. Após ser filtrado, o sangue retorna para o corpo do paciente pela linha venosa.
Durante a hemodiálise é eliminado o excesso de líquidos, sais e também de outras substâncias, como ureia, creatinina e potássio, garantindo o equilíbrio delas para que o organismo se mantenha saudável.
Todo o processo de hemodiálise é realizado com a máxima atenção e cuidado com o bem-estar do paciente, garantindo exposição zero a quaisquer agentes nocivos que possam levar a doenças adicionais.
No entanto, os pacientes que usam cateteres têm risco de desenvolver infecções ou encontrar bloqueios devido a coágulo sanguíneo. Esses problemas podem ser tratados com antibióticos ou agentes anticoagulantes, caso essas medidas não sejam suficientes, o cateter deve ser substituído.
Além disso, os pacientes podem sentir desconforto nas sessões iniciais. Aqueles que ainda não estão familiarizados com a hemodiálise podem apresentar sintomas como dor de cabeça, cólicas, tontura, náuseas e vômito, que geralmente surgem durante as primeiras sessões.
Esses sintomas ocorrem devido a mudanças repentinas nos equilíbrios de fluidos e sal no sangue, mas durante as sessões, os pacientes recebem assistência dos médicos e enfermeiras, que ajudam a controlar os sintomas.
De modo geral, a hemodiálise permite ao paciente com doenças renais crônicas e agudas uma vida muito próxima da normalidade, com a possibilidade de atividades cotidianas de trabalho, lazer e esporte.
Assim que iniciado o tratamento, o paciente apresenta melhora em sintomas anteriores como falta de apetite, indisposição, cansaço e náuseas, contribuindo para o aumento da qualidade de vida.
A nefrologia é uma área especializada da medicina que se concentra no diagnóstico, tratamento e gerenciamento de condições que afetam os rins. Nefrologistas são médicos especializados no estudo de doenças renais e seus efeitos em outros sistemas do organismo humano.

A nefrologia é um campo complexo da medicina que envolve a avaliação e o tratamento de uma ampla gama de distúrbios renais, incluindo:
Os rins são órgãos essenciais que desempenham várias funções cruciais no corpo humano. Eles filtram o sangue, regulam o equilíbrio de eletrólitos e mantêm o equilíbrio de fluidos e ácido-base.
Quando os rins não estão funcionando adequadamente, pode resultar em uma série de complicações para o organismo.
Os nefrologistas são treinados para diagnosticar e tratar essas condições e trabalhar em colaboração com outros especialistas, incluindo urologistas, cirurgiões de transplante e endocrinologistas, para gerenciar casos complexos.
O estudo da nefrologia envolve uma compreensão profunda da anatomia, fisiologia e patologia dos rins. Os nefrologistas usam uma ampla gama de ferramentas e técnicas de diagnóstico para avaliar a função renal e diagnosticar doenças renais.
Esses testes podem incluir exames de sangue e urina, estudos de imagem e biópsias renais. Eles também usam uma variedade de modalidades de tratamento para controlar a doença renal, incluindo terapia medicamentosa, hemodiálise e transplante renal.
Segundo a Sociedade Brasileira de Nefrologia, um a cada dez brasileiros sofrem de doenças renais, muitas vezes silenciosas em seus primeiros estágios de desenvolvimento.
Em geral, essas doenças não manifestam sintomas no início da condição, mas somente quando o rim já não está exercendo suas funções básicas de filtragem do sangue e produção da urina.
Diante disso, é importante que todos realizem uma consulta regularmente com o nefrologista para prevenir doenças e fazer o check-up que monitore a saúde renal.
Também é recomendado que pessoas acima de 40 anos, façam anualmente uma consulta médica com o nefrologista para realizar exames como dosagem de creatinina e exame de urina, a fim de monitorar e garantir que seus rins estejam em perfeito funcionamento.
Além disso, existem alguns sinais que apontam a necessidade de agendar uma consulta com o especialista. Estes sinais podem ser:
Quando pensamos em pacientes portadores de diabetes, pressão alta, com histórico familiar de problemas renais, como pedra nos rins, nefrites ou infecções na infância, o recomendado é que o paciente realize uma consulta e em sequência, já inicie o tratamento com um nefrologista.
É preciso enfatizar a importância de nunca ignorar nenhum sintoma, pois mesmo que a maioria das doenças renais se manifeste de maneira silenciosa, qualquer desconforto que o paciente possa sentir relacionado aos sintomas mencionados, deve ser acompanhado por um médico nefrologista, que possa examinar o quadro clínico e fazer o diagnóstico correto.
Assim, buscar atendimento médico o quanto antes, poderá evitar que a condição se agrave e cause maiores complicações ao paciente.
A consulta com o médico nefrologista, as vezes pode ser indicada por um urologista, médico especialista em doenças do sistema urinário, isso ocorre porque muitos pacientes recorrem a esse profissional ao apresentar alguns sintomas iniciais relacionados à urina.
Esse profissional, investiga a causa dos sintomas e se esses sintomas estiverem associados a problemas renais, o paciente é encaminhado ao nefrologista.
Durante a consulta, é importante que o paciente descreva seus sintomas, identificando a intensidade e frequência dos sinais. Além disso, é fundamental que o médico conheça o histórico clínico do paciente, identificando a lista de medicamentos de uso contínuo, avaliando outros registros médicos, incluindo testes de laboratório e estudos de imagem que o paciente possa ter.
Dessa maneira, será feito uma análise do quadro clínico do indivíduo, exame físico e a solicitação de novos exames laboratoriais e/ou de imagem para examinar a gravidade da doença. Os principais exames que podem ser requisitados pelos médicos nefrologistas, são:
Após a análise do histórico clínico do paciente e a avaliação do resultado dos exames, o médico nefrologista pode concluir o diagnóstico efetivo da condição renal do paciente e assim, indicar tratamentos adequados a cada caso.
Entre os principais cuidados para quem tem doença renal, podemos citar mudanças no estilo de vida, controle de peso diário, cessação do tabagismo, observar se há inchaço, praticar atividade física, controlar doenças como hipertensão arterial e diabetes, entre outros.
Existem também tratamentos mais especializados que incluem hemodiálise e transplante renal para os pacientes que já estão na fase avançada da doença renal crônica.
O nefrologista é o profissional indicado para compreender, diagnosticar, tratar e orientar sobre a prevenção de qualquer doença renal. Faça consultas regularmente com esse profissional e proteja a saúde dos seus rins.
A infecção urinária é um tipo de inflamação provocada por bactérias que atinge diferentes estruturas do trato urinário, como a uretra, a bexiga e os rins. Provoca principalmente dificuldade, dor ou ardência na hora de urinar e vontade frequente de ir ao banheiro.

O trato urinário é composto por diferentes estruturas, como a uretra, a bexiga e os rins. Todas elas podem ser acometidas por infecções, assim, o termo infecção urinária é utilizado para falarmos a respeito dessas condições que atingem qualquer uma das estruturas.
Quando a infecção urinária atinge uretra e bexiga, nos referimos a ela como infecção urinária baixa. Quando “sobe” e atinge os rins, infecção urinária alta.
Quanto mais a infecção avança pelo trato urinário, mais graves são os sintomas que ela desencadeia. Assim, quando atinge, por exemplo, o canal da uretra, provoca desconfortos mais amenos do que em comparação com as infecções renais. De toda forma, todos os quadros precisam de atenção e tratamento.
Continue lendo para conferir os sintomas dos diferentes tipos de infecção urinária e o modo como elas são tratadas.
A principal causa da infecção urinária são bactérias que invadem o tecido do trato urinário, principalmente uretra e bexiga, e se proliferam. Elas podem continuar subindo por outras estruturas, até alcançarem os rins.
Por isso existem diferentes tipos de infecção urinária, que recebem sua classificação conforme a estrutura que foi acometida pelo problema. Além disso, os sintomas podem variar de acordo também com o tipo de infecção.
Eles costumam ficar mais intensos conforme atingem as estruturas mais altas do trato urinário. Porém, apresentam algumas similaridades entre si, com desconfortos que podem ser percebidos em todos os quadros.
A seguir apresentamos para você os sintomas mais comuns em cada uma das infecções urinárias.
É chamada de uretrite a infecção urinária que atinge o canal da uretra, a primeira estrutura do trato urinário. Identificar os sintomas nesse estágio é importante para conseguirmos eliminar as bactérias antes que elas migrem para estruturas mais altas.
Os sinais que o corpo emite em quadros de uretrite são:
Na uretrite, principalmente quando acompanhada de corrimento amarelado, deve ser realizado diagnóstico diferencial com as chamadas Doenças Sexualmente Transmissíveis.
A cistite é a infecção urinária mais comum. Ela atinge a bexiga e ocorre quando as bactérias invadem e se proliferam no seu tecido causando intensa inflamação. Se não tratada, pode ocasionalmente atingir os rins.
Identificar os sintomas a seguir é essencial para buscar ajuda médica. A cistite provoca:
A pielonefrite é uma infecção urinária mais grave que acontece quando as bactérias conseguem atingir os rins. A maioria das infecções se limita à uretra ou à bexiga, mas quando os sintomas indicam o comprometimento renal, o atendimento médico precisa acontecer o mais rápido possível.
Isso porque a pielonefrite pode trazer complicações, com o risco de a infecção causar uma inflamação sistémica exagerada, a chamada Sepse. Os sintomas que costumam se manifestar em quadros como esse são:
Também pode acontecer, em alguns casos, náuseas, vômitos, cansaço excessivo, sonolência, pressão baixa e extremidades frias, estes três últimos são sinais de alerta, ou seja, se os apresentar o paciente deve imediatamente procurar um Pronto Atendimento. Em idosos, a pielonefrite provoca, ainda, confusão mental, que pode acontecer mesmo antes da manifestação dos demais sintomas.
Uma vez que a infecção urinária é provocada por bactérias, o seu tratamento principal é feito à base de medicamentos antibióticos. Eles podem ser administrados por via oral ou intravenosa. Nesse segundo caso, geralmente apenas para os quadros de pielonefrite, que podem exigir a internação hospitalar para um acompanhamento mais próximo.
A duração do tratamento com os antibióticos costuma ser de 5 a 10 dias, mas isso pode variar dependendo da necessidade de cada paciente e do tipo de antibiótico utilizado. O mais importante é manter a administração do remédio durante todo o período recomendado pelo médico, ainda que os sintomas tenham desaparecido. É preciso dar continuidade ao tratamento até que as bactérias tenham sido combatidas por completo.
O especialista também poderá recomendar medidas adicionais para favorecer a recuperação do organismo ou mesmo para previnir novos episódios de infecção. É o caso de beber bastante água para estimular a produção de urina.
Não se esqueça de que os sintomas da infecção urinária podem começar de uma forma muito sutil. Portanto, é importante sempre ter atenção ao que está acontecendo com o seu corpo e buscar a ajuda de um especialista, para que o tratamento seja iniciado quando o problema estiver no começo, evitando complicações maiores e favorecendo a recuperação.
Direitos reservados Clínica Chocair 2022 – Desenvolvido por Surya Marketing Médico